
planos de saúde

a aquisição de um seguro ou plano de saúde requer muita experiencia, para identificar as coberturas adequadas que cada segurado deve contratar para se e seus beneficiários.
além das informações e ferramentas disponíveis no site, os sócios regionais da bolsa de seguros ® podem auxiliá-los na escolha da rede e coberturas assistenciais disponíveis para suas respectivas regiões.
na bolsa de seguros ® de sua região, você encontra o melhor plano de saúde para seus familiares e colaboradores. só comercializamos as opções de coberturas garantidas pelas seguradoras e operadoras de melhor compliance do ponto de vista de respeito aos direitos dos consumidores.
você pode adquirir uma parte ou a totalidade das coberturas definidas como obrigatórias pela ANS.
os planos de saúde são obrigados a oferecer todas as coberturas previstas no rol da segmentação escolhida, ou seja, odontológica, ambulatorial, hospitalar com ou sem obstetrícia e a mais completa e onerosa, a referência, dificilmente oferecida. essas coberturas se tornaram obrigatórias para todos os planos contratados ou adaptados por decisão do titular a partir de 02 de janeiro de 1999.
hospitais, laboratórios e médicos
observe as duas principais regras para utilização da rede de hospitais, laboratórios e médicos credenciados/referenciados pelo seu plano.
1- nem todos os planos oferecem cobertura para internação. os que dão direito à internação são denominados de planos hospitalares (com ou sem obstetrícia) e o “referência,” que contempla a cobertura mais ampla do segmento de saúde suplementar.
2- avalie bem na hora de contratar o plano de saúde quais são os hospitais, laboratórios e médicos que você poderá utilizar. especificamente sobre os hospitais, fique atento: sua operadora de plano de saúde só poderá descredenciá-los em caráter excepcional. nesses casos, é obrigatório substituir o hospital descredenciado por outro equivalente e comunicar essa mudança ao consumidor e à ANS com 30 dias de antecedência, exceto nos casos de fraude ou infração sanitária ou fiscal por parte do hospital suprimido. caso a operadora opte por descredenciar um hospital sem substituí-lo por outro equivalente, ela deve comunicar a redução da rede hospitalar aos beneficiários e obter autorização prévia da ANS.
cobertura para órteses e próteses
em contratos não regulamentados pela Lei nº 9.656, de 1998, é frequente haver exclusão de coberturas para órtese e os demais dispositivos permanentes ou transitórios, utilizados para auxiliar ou complementar as funções de um membro, órgão ou tecido, evitando deformidades ou sua progressão e/ou compensando insuficiências funcionais.
prótese é todo dispositivo permanente ou transitório que substitui total ou parcialmente um membro, órgão ou tecido.
a câmara técnica de implantes da associação médica brasileira, da qual a ANS participa, realizou o trabalho de classificação destes materiais.
nos planos regulamentados pela Lei nº 9.656, de 1998 é obrigatória a cobertura das próteses, órteses e seus acessórios bem como de cirurgias para colocação ou retirada dos materiais implantáveis. no entanto, em seu artigo 10º, a Lei permite a exclusão de cobertura ou fornecimento de órteses e próteses não ligadas ao ato cirúrgico (ou não implantáveis), tais como óculos, coletes ortopédicos, próteses de substituição de membros etc.

prazos máximos de espera (período de carência) para usar o plano de saúde:
para saber a partir de quando você poderá utilizar seu plano após a contratação, é importante verificar no contrato os prazos de carência que você terá que esperar pagando as mensalidades para ser atendido.
pela legislação, para todos os planos individuais ou familiares novos ou adaptados, contratados a partir de 02 de janeiro de 1999 ou adaptados à lei, a operadora pode exigir:

atenção: esses são limites máximos, mas as operadoras de planos de saúde podem negociar a seu critério uma carência menor, bem como, para as doenças e lesões preexistentes, impor ao consumidor uma cobertura parcial temporária de até dois anos de carência. Durante esse período, ele não tem direito à cobertura para procedimentos de alta complexidade, leitos de alta tecnologia – CTI e UTI – e cirurgias decorrentes dessas doenças. Entretanto, se o contratante optar por ser atendido nesses casos, antes do tempo estabelecido, poderá pagar um agravo, ou seja, um valor adicional para ter cobertura para os procedimentos que originaram a restrição denominada de CPT.
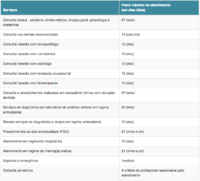
prazos máximos para atendimento
após o prazo de carência, o beneficiário terá direito ao atendimento, conforme a segmentação do plano contratado (odontológico, médico-hospitalar, ambulatorial ou hospitalar com ou sem obstetrícia ou mesmo a de cobertura mais abrangente, denominada de plano referência, pouco comercializado e bem mais cara.
confira os prazos máximos para atendimento dos beneficiários dos planos de saúde conforme cada tipo de plano
o que você deve fazer se não conseguir agendar atendimento?
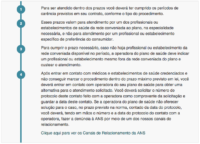

situações de atendimento
as diferentes situações que poderão ocorrer quando o beneficiário precisar de atendimento encontram-se descritas a seguir:
situações de garantia de acesso à cobertura assistencial
a operadora do plano de saúde deve garantir o acesso do beneficiário aos serviços e procedimentos definidos como cobertura mínima obrigatória no rol de procedimentos e eventos em saúde da ANS, no município onde o beneficiário os demandar, desde que esse local seja integrante da área de abrangência geográfica de seu plano de saúde.
situações onde a operadora deve garantir o transporte
de acordo com o que determina a RN nº 259, de 2011, caso não haja disponibilidade de prestador no município de demanda e nem nos municípios limítrofes, a operadora do plano de saúde deverá garantir o transporte de seus beneficiários a prestadores de serviços habilitados para o atendimento, assim como seu retorno ao local original.
e, caso inexista qualquer prestador, pertencente à rede ou não, no município demandado, nos municípios limítrofes ou em qualquer município pertencente à região de saúde respectiva, a operadora deverá garantir o procedimento no prestador de qualquer outra localidade, sendo obrigada a garantir também o transporte do beneficiário até o prestador que executará o serviço ou procedimento, bem como seu retorno ao município de demanda.
reajustes dos planos de saúde
a lei nº 9.961/2000 atribuiu à ANS a responsabilidade de controlar os aumentos de mensalidade dos planos de saúde, que varia de acordo com o tipo de contrato de prestação de serviços de saúde (pessoa física ou jurídica) e com o motivo do aumento.
para entender como a mensalidade do seu plano pode ser reajustada, responda as duas questões abaixo:
1) seu plano foi contratado antes do dia 2 de janeiro de 1999?
se seu plano foi contratado antes do dia 2 de janeiro de 1999 e não foi adaptado à Lei nº 9.656/98, que regulamenta o setor de planos de saúde, isso quer dizer que ele é do grupo dos chamados “planos antigos”. nesses casos os reajustes devem seguir o que estiver escrito no contrato, ou seja, as regras previstas pela lei não podem ser aplicadas.
caso o seu contrato seja antigo e não seja claro sobre aumento de preços, veja aqui o reajuste ano a ano.
2) seu plano foi contratado pelo seu empregador, sindicato ou associação?
se seu plano for do tipo “coletivo”, ou seja, se ele tiver sido contratado por intermédio de uma pessoa jurídica (ex: a empresa em que você trabalha), os reajustes não são definidos pela ANS. Nesses casos, a agência apenas acompanha os aumentos de preços, os quais devem ser acordados mediante negociação entre as partes e devidamente comunicados à agência em até 30 dias da sua efetiva aplicação.
no entanto, caso o seu contrato coletivo possua menos de 30 beneficiários, fique atento! o reajuste deverá ser igual ao reajuste dos demais contratos com menos de 30 beneficiários da mesma operadora, dentro do chamado agrupamento de contratos (ou pool de risco). o índice de reajuste aplicado a todos estes contratos deverá ser divulgado pela própria operadora em seu site na internet no mês de maio de cada ano, ficando vigente até abril do ano seguinte e podendo ser aplicado a cada contrato nos seus respectivos meses de aniversário. verifique, anualmente, junto à pessoa jurídica contratante de seu plano, a quantidade de beneficiários vinculados ao seu contrato. desta forma, você saberá se, no ano seguinte, seu contrato entrará ou não no agrupamento para receber o reajuste destinado a contratos com menos de 30 beneficiários.
mas há exceções em que o contrato coletivo que possui menos de 30 beneficiários não faz parte do agrupamento de contratos. as exceções são: contratos firmados antes de 1º de janeiro de 1999 e não adaptados à Lei nº 9.656/1998; contratos de planos exclusivamente odontológicos; contratos de plano exclusivo para ex-empregados demitidos ou exonerados sem justa causa ou aposentados; contratos de planos com formação de preço pós-estabelecido; e contratos firmados antes de 1º de janeiro de 2013 e não aditados para contemplar a RN nº 309/2012, por opção da pessoa jurídica contratante.
causas para aumento de mensalidade para pessoa física
aumento de preço por variação de custos
a ANS define anualmente o índice autorizado para reajuste dos planos médico hospitalares com ou sem cobertura odontológica contratados posteriormente à Lei nº 9656/98. mesmo após essa definição, as operadoras só podem aplicar esse reajuste após avaliação e autorização expressa da Agência. desde maio de 2005 a ANS não autoriza reajustes por variação de custo para os planos exclusivamente odontológicos, devendo ser aplicado o índice de preços previsto em contrato ou firmado através de termo aditivo.
consulte aqui o limite para reajuste de preços definido pela ANS ano a ano.
para consultar o índice de reajuste autorizado para sua operadora clique no botão abaixo.
consultar o reajuste autorizado para uma operadora
aumento de preço por mudança de faixa etária
isso acontece porque, em geral, por questões naturais, quanto mais idosa a pessoa, mais necessários e mais frequentes se tornam os cuidados com a saúde. as faixas etárias variam conforme a data de contratação do plano e os percentuais de variação precisam estar expressos no contrato.
as faixas etárias para correção variam conforme a data de contratação do plano, sendo que os percentuais de variação têm que estar expressos no contrato. veja a seguir em qual caso o seu contrato se encontra:

aumento de preço por revisão técnica
esse tipo de reajuste está suspenso. é uma exceção destinada a um determinado plano de saúde que esteja em desequilíbrio econômico. esse desequilíbrio ameaçaria a continuidade dos serviços de saúde aos consumidores desse plano. a operadora que vende o plano é autorizada pela ANS a aumentar o preço, mas fica obrigada a seguir regras definidas pela agência.
primeiramente, é obrigatório que a operadora ofereça ao consumidor pelo menos duas opções que levem ao reequilíbrio do plano. uma das opções tem que ser sem aumento de mensalidade. as opções têm que ser aprovadas pela ANS antes de ser propostas ao consumidor e os ajustes propostos têm que ser oferecidos como opções ao consumidor, não como obrigação.
[exclusivo]
Erro: Formulário de contato não encontrado.
[/exclusivo]atenção: este formulário será exibido somente para usuários logados. para obter um orçamento ideal, é imprescindível manter seus dados corretos e atualizados.




























